
Von Michael Aust
Es ist der erste heiße Tag im Jahr, und Tim Förster steht in der prallen Mittagssonne vor dem Ortsschild von Hallenberg. Er trägt seine Praxiskleidung, grünes Shirt zu weißer Hose, und einen schwarzen Arztkoffer in der Hand. Das Fotoshooting für RICHARD ist für den 41-Jährigen nichts Besonderes. Er ist Presseanfragen gewohnt. Denn Förster hat etwas Besonderes getan: Er hat eine Hausarztpraxis auf dem Land übernommen und es sogar geschafft, weitere junge Kollegen aufs Dorf zu locken. Eine Seltenheit in Zeiten des Landarztmangels.
Als sein Vater Henning dieselbe Praxis im Sauerland 1984 übernahm, hielt ihm niemand ein Mikrofon hin. Und einen roten Teppich rollte man ihm schon gar nicht aus. Im Gegenteil: Förster senior musste sich gegen 30 Bewerber durchsetzen. Als er dann 30 Jahre später in den Ruhestand gehen wollte, dauerte die Suche nach einem Nachfolger drei Jahre. Damals habe er die Praxis bereits mit seinem Sohn zusammen geführt, erinnert sich der 66-Jährige. Schnell sei klar geworden, dass die Patientenzahl zu viel für einen Arzt ist. Also musste ein Nachfolger her. „Ich bin zu Kliniken im Umkreis gefahren und habe unsere Praxis vorgestellt.“ Bewerber habe er so nicht gefunden, aber schließlich ein bisschen Glück gehabt: „Mein Nachfolger kam als Patient zu uns.“ Tim Förster kannte ihn von früher und sprach ihn an. Nach einem Schnupperpraktikum habe Michael Kraushaar dann zugestimmt. Und arbeitet heute als einer von sechs Ärzten in der Gemeinschaftspraxis.
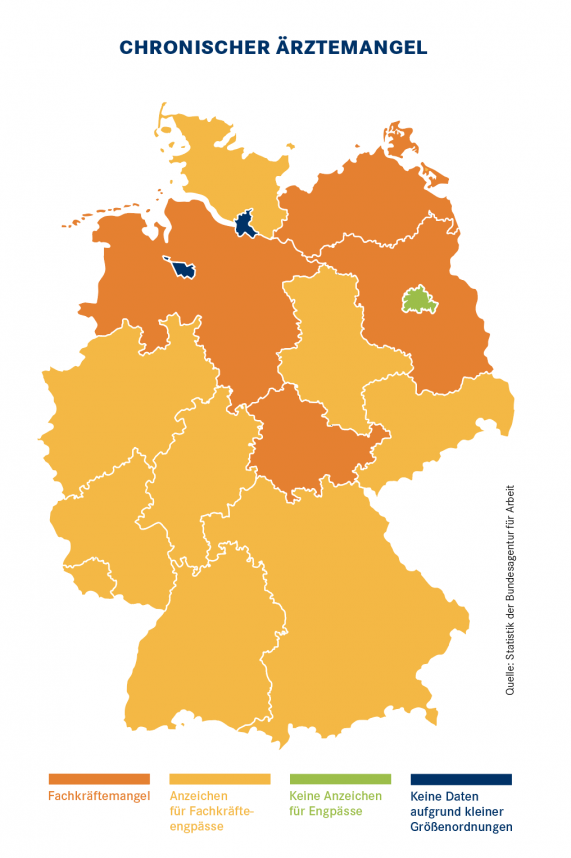
Nicht überall schaffen Landärzte das, was der „Sauerlandpraxis“ gelungen ist. Landauf, landab suchen Praxisinhaber händeringend einen Nachfolger oder Nachwuchs, um die steigenden Patientenzahlen zu bewältigen. Der „Fachkräftemangel bei Experten Humanmedizin“, wie es im Amtsdeutsch der Bundesagentur für Arbeit heißt, ist inzwischen deutschlandweit chronisch (siehe Karte Seite 21). In Brandenburg, Niedersachsen, Thüringen und Mecklenburg-Vorpommern ist die Lage sogar akut. Laut Kassenärztlicher Bundesvereinigung (KBV) gab es zum Jahresende 2017 in Deutschland 2.636 offene Hausarztsitze – den Großteil davon in „strukturschwachen Regionen“. Allgemein gilt: je ländlicher eine Praxis, desto schwieriger die Abgabe.
Auch Tim Förster erschien der Job seines Vaters früher alles andere als attraktiv. „Mein alter Herr hatte jedes zweite Wochenende Dienst, zusätzlich musste er unter der Woche an einem Tag 24 Stunden arbeiten – so sah es das Notdienstsystem in Westfalen damals vor.“ Hätte sich das nicht geändert, wäre er nicht Landarzt geworden, sagt der dreifache Vater. Tatsächlich gibt es im Sauerland 2008 eine regionale Notdienstreform. Ein Jahr später steigt Förster als Weiterbildungsassistent in die väterliche Praxis in Medebach ein. 2011 übernimmt er einen freien Arztsitz und die Försters führen die Praxis als Doppelpraxis weiter. Seit kurz darauf ein Kollege im nahen Hallenberg erkrankte, betreuen sie auch dessen Standort mit.
 Die Doppelpraxis hat gleichwohl ein Problem, das viele Landärzte kennen: Hallenberg ist mit 4.000 Einwohnern die zweitkleinste Stadt Nordrhein-Westfalens, in Medebach leben knapp 8.000 Menschen. Zahlen, die die Kassenärztliche Vereinigung Westfalen-Lippe (KVWL) bei der Bedarfsplanung zugrunde legt. „Leider berücksichtigt die KV nicht, dass wir eine Tourismusregion sind und nur zwei Kilometer von der hessischen Grenze entfernt liegen“, sagt Förster. Mit anderen Worten: Die Patienten aus Hessen und die Urlauber werden nicht in die Bedarfsplanung eingerechnet. „Das hat zur Folge, dass wir im Quartal 4.000 Patienten haben“, sagt Förster. „Der Durchschnitt in Westfalen-Lippe liegt bei 950.“ Es sind auch solche Zahlen, die Ärzte davon abhalten, aufs Land zu gehen. Einer Studie der Bertelsmann-Stiftung zufolge gibt es immer noch ein großes Stadt-Land-Gefälle bei der Verteilung von Arztsitzen – mit der Folge, dass Praxen wie die von Tim Förster keinen weiteren Arztsitz kaufen können, selbst wenn der Bedarf es hergibt.
Die Doppelpraxis hat gleichwohl ein Problem, das viele Landärzte kennen: Hallenberg ist mit 4.000 Einwohnern die zweitkleinste Stadt Nordrhein-Westfalens, in Medebach leben knapp 8.000 Menschen. Zahlen, die die Kassenärztliche Vereinigung Westfalen-Lippe (KVWL) bei der Bedarfsplanung zugrunde legt. „Leider berücksichtigt die KV nicht, dass wir eine Tourismusregion sind und nur zwei Kilometer von der hessischen Grenze entfernt liegen“, sagt Förster. Mit anderen Worten: Die Patienten aus Hessen und die Urlauber werden nicht in die Bedarfsplanung eingerechnet. „Das hat zur Folge, dass wir im Quartal 4.000 Patienten haben“, sagt Förster. „Der Durchschnitt in Westfalen-Lippe liegt bei 950.“ Es sind auch solche Zahlen, die Ärzte davon abhalten, aufs Land zu gehen. Einer Studie der Bertelsmann-Stiftung zufolge gibt es immer noch ein großes Stadt-Land-Gefälle bei der Verteilung von Arztsitzen – mit der Folge, dass Praxen wie die von Tim Förster keinen weiteren Arztsitz kaufen können, selbst wenn der Bedarf es hergibt.
An der absoluten Zahl der in Deutschland tätigen Ärzte liegt es nicht, dass Deutschland ein Landarztproblem hat. Das Wissenschaftliche Institut der Privaten Krankenversicherung (WIP) hat kürzlich in einer Studie ermittelt, dass die Ärztedichte lediglich in Österreich, Norwegen, der Schweiz und Schweden höher ist als in Deutschland. Trotzdem fehlt es gerade in ländlichen Regionen an Allgemeinärzten. Ein Grund dafür ist ein Mentalitätswandel: War das Land noch in den 1980er Jahren für Mediziner fast genauso attraktiv wie die Stadt, ziehen heute die meisten die Metropole vor, deren Annehmlichkeiten sie im Studium erlebt haben. Hinzu komme eine immer schlechter werdende Infrastruktur in ländlichen Gebieten, sagt Roland Stahl, der Sprecher der Kassenärztlichen Bundesvereinigung (KBV): „Es gibt Dörfer, in denen es weder eine Poststation noch Polizei und den berühmten Tante-Emma-Laden gibt.“ Hier könne man nicht verlangen, dass nur noch der Arzt seine Praxis offen hält.
Die KBV und die Kassenärztlichen Vereinigungen (KVen) haben verschiedene Projekte angestoßen, um Menschen wie Tim Förster aufs Land zu locken. Seit 2012 können niedergelassene Ärzte in Regionen, in denen ein Versorgungsmangel droht, Vergütungszuschläge oder Umsatzgarantien erhalten. Viele KVen bieten Praxisbörsentage an, auf denen Praxisabgeber potenzielle Nachfolger kennenlernen können. Die KV Sachsen-Anhalt veranstaltete im April 2018 zusammen mit der apoBank einen „Tag der Chancen“, an dem sich junge Heilberufler und Studierende über die Chancen der Niederlassung informieren konnten. Die KV Thüringen hat eine „Niederlassungsfahrschule“ ins Leben gerufen, in der Mediziner zunächst als angestellte Ärzte starten und dabei von erfahrenen Kollegen unterstützt werden, deren Praxis sie später im Idealfall übernehmen. „So konnten bereits einige Praxen, die von der Schließung bedroht waren, in Thüringen erhalten bleiben“, sagt KBV-Sprecher Stahl.
 Bundesländer wie Bayern oder Nordrhein-Westfalen wollen zudem eine Landarztquote einführen: Bis zu fünf Prozent aller Medizinstudienplätze sollen dann für Studierende vorgehalten werden, die sich verpflichten, später als Hausarzt in unterversorgten Regionen zu arbeiten. Und auch viele Kommunen werden aktiv: Der westfälische Kreis Steinfurt etwa stellt Ärzten einen Gesundheitslotsen zur Verfügung, der günstige Baugrundstücke für sie finden soll. Das niedersächsische Dorf Resse sammelte von seinen Einwohnern Geld für Stellenanzeigen und warb wochenlang mit einem Banner „Resse sucht Arzt“ über der Durchgangsstraße. Kommunen wie das bayerische Bad Kötzting oder das hessische Schwarzenborn gehen noch einen Schritt weiter und bringen sich bereits selbst als Träger von medizinischen Versorgungszentren (MVZ) ins Spiel.
Bundesländer wie Bayern oder Nordrhein-Westfalen wollen zudem eine Landarztquote einführen: Bis zu fünf Prozent aller Medizinstudienplätze sollen dann für Studierende vorgehalten werden, die sich verpflichten, später als Hausarzt in unterversorgten Regionen zu arbeiten. Und auch viele Kommunen werden aktiv: Der westfälische Kreis Steinfurt etwa stellt Ärzten einen Gesundheitslotsen zur Verfügung, der günstige Baugrundstücke für sie finden soll. Das niedersächsische Dorf Resse sammelte von seinen Einwohnern Geld für Stellenanzeigen und warb wochenlang mit einem Banner „Resse sucht Arzt“ über der Durchgangsstraße. Kommunen wie das bayerische Bad Kötzting oder das hessische Schwarzenborn gehen noch einen Schritt weiter und bringen sich bereits selbst als Träger von medizinischen Versorgungszentren (MVZ) ins Spiel.
Dass solche Programme Erfolg haben können, zeigt das Beispiel von Jennifer Merz. „Ich hatte nicht vor, Landärztin zu werden“, sagt die Internistin, „und als Hausärztin wollte ich auch nie arbeiten.“ Trotzdem praktiziert die 39-Jährige seit Herbst 2017 im Taunus in einem 2.000-Einwohner-Nest mit Bäcker, Frisör und Sparkasse, aber ohne Bahnanschluss als Allgemeinmedizinerin.
Der Grund: In dem Dorf Miehlen schlossen sich 2017 drei Praxen zu einem MVZ zusammen. Den Inhabern erschien das als einzige Chance, Nachfolger zu finden. Merz war die Erste, die sich überzeugen ließ, aus dem Krankenhaus in der nächstgrößeren Stadt Nastätten ins Dorf zu wechseln. Allein eine Praxis zu übernehmen wäre für sie aktuell nicht infrage gekommen, sagt die Internistin. „Als junge Mutter wollte ich unbedingt angestellt und in Teilzeit arbeiten.“
Heute hat Merz einen knapp zwei Jahre alten Sohn und hat alles erreicht, was sie von ihrem Job verlangt. Als angestellte Ärztin im MVZ Mühlbachtal hat sie eine Dreiviertelstelle, das finanzielle Risiko trägt der Geschäftsführer, ein Mediziner. Und an ihrem neuen Job entdeckt sie täglich neue Seiten: „Überrascht hat mich die Vielfalt an Krankheitsbildern und die Nähe zu den Patienten, das kannte ich aus dem Krankenhaus nicht“, sagt Merz. Gewöhnen musste sie sich auch daran, dass Landärzte Generalisten sind. „Ich selbst bin – als Neuling im Dorf – mit meinem Sohn zum Kinderarzt in die Stadt gefahren. Als Hausärztin sehe ich nun: Die Leute kommen mit ihren Kindern selbst bei größeren Sachen zu uns.“ Vom Zweijährigen bis zur Uroma habe sie zudem schon jede Altersgruppe behandelt.
In der Sauerlandpraxis macht Tim Förster ähnliche Erfahrungen: „Wir haben hier viel Abwechslung. Wenn der nächste Facharzt 20 Kilometer entfernt ist, muss man als Hausarzt auch mal in andere Rollen schlüpfen.“ Ein Kollege etwa absolviere gerade eine Weiterbildung in Palliativmedizin. „In der Region klafft diesbezüglich eine große Lücke: Im Umkreis von 50 Kilometern von Medebach gibt es keine spezialisierte ambulante Palliativversorgung“, sagt Förster. Auch andere, eigentlich fachärztliche Aufgaben könne ein Hausarzt auf dem Land übernehmen. „Wir legen zum Beispiel Katheter durch die Bauchdecke. Wenn ich das einem Kollegen aus der Stadt sage, guckt der mich ungläubig an, denn dort macht das der Urologe“, sagt Förster. Auf dem Land ist die Situation anders: „Wenn ich hier einen gelähmten Patienten habe, für den die Fahrt mit dem Krankentransportwagen zum Facharzt ein Riesenaufwand wäre, dann mache ich es doch lieber selbst.“
Der Patientenkontakt intensiver, das Aufgabenspektrum größer: Diese Aspekte fallen auch den Studierenden der „Klasse Allgemeinmedizin“ auf, wenn sie ihre ersten Hospitationstage in der Landarztpraxis verbringen. Seit 2011 betreibt die Universität Halle-Wittenberg dieses preisgekrönte Lehrprojekt. Jedes Jahr werden hier 20 ausgewählte Studierende ab dem ersten Semester auf eine spätere Tätigkeit als Landarzt vorbereitet. Während des Semesters belegen sie Kommunikationstrainings und Schulungen, in der vorlesungsfreien Zeit hospitieren sie bei einem ärztlichen Mentor aus Sachsen-Anhalt.
 Theresa Ruehlmann hat ihre Praxistage in den letzten Semesterferien freiwillig aufgestockt. „Ich habe gern länger mitgearbeitet, weil das unheimlich Spaß gemacht hat“, sagt die 23-Jährige. Vor allem die Hausbesuche, zu denen der Hausarzt Dr. Georg von Ascheraden sie mitnimmt, gefallen ihr: „Es ist toll, die Patienten zu Hause zu erleben und ihre Familie kennenzulernen. Das hilft auch bei der Anamnese.“ Zwar bekommen die Studierenden der „Klasse Allgemeinmedizin“ ihre ärztlichen Mentoren zugelost, aber die 1.700-Einwohner-Gemeinde Mertendorf wäre auch so Ruehlmanns erste Wahl gewesen: „Ich bin in der Nähe aufgewachsen“, sagt die Hallenser Studentin. Sie könne sich gut vorstellen, nach dem Studium wieder in die Region zurückzukehren: „Die Stadt ist überhaupt nichts für mich. Ich brauche das Grün und das Gefühl, auch mal keine Menschen um mich zu haben.“
Theresa Ruehlmann hat ihre Praxistage in den letzten Semesterferien freiwillig aufgestockt. „Ich habe gern länger mitgearbeitet, weil das unheimlich Spaß gemacht hat“, sagt die 23-Jährige. Vor allem die Hausbesuche, zu denen der Hausarzt Dr. Georg von Ascheraden sie mitnimmt, gefallen ihr: „Es ist toll, die Patienten zu Hause zu erleben und ihre Familie kennenzulernen. Das hilft auch bei der Anamnese.“ Zwar bekommen die Studierenden der „Klasse Allgemeinmedizin“ ihre ärztlichen Mentoren zugelost, aber die 1.700-Einwohner-Gemeinde Mertendorf wäre auch so Ruehlmanns erste Wahl gewesen: „Ich bin in der Nähe aufgewachsen“, sagt die Hallenser Studentin. Sie könne sich gut vorstellen, nach dem Studium wieder in die Region zurückzukehren: „Die Stadt ist überhaupt nichts für mich. Ich brauche das Grün und das Gefühl, auch mal keine Menschen um mich zu haben.“
Ruehlmann belegt damit eine These, die Forscher bereits in mehreren Studien nachgewiesen haben: Medizinstudierende, die als Kind auf dem Land lebten, sind später eher bereit, dort auch als Arzt oder Ärztin zu arbeiten. „In Ländern wie Australien, Kanada oder den Vereinigten Staaten wird das Problem Landarztmangel schon seit Jahrzehnten erforscht“, sagt Prof. Dr. Ferdinand Gerlach, Direktor des Instituts für Allgemeinmedizin der Universität Frankfurt am Main (siehe Interview). Langzeitstudien aus diesen Flächenländern zeigten, dass der stärkste Faktor dafür, ob ein Mediziner sich nach seiner Weiterbildung auf dem Land niederlässt, tatsächlich seine Herkunft ist: „Wer auf dem Land gelebt hat, kennt die Grenzen und die Vorteile des Lebens dort aus eigener Anschauung.“ Das schlechte Image des Landarztlebens sei eben auch das: ein Bild – und kein sehr detailgetreues. „Programme wie die ‚Klasse Allgemeinmedizin‘ oder unsere ‚Landpartie 2.0‘ an der Uni Frankfurt versuchen, ein realistischeres Bild zu zeichnen“, sagt Gerlach. „Und das funktioniert am besten über motivierte Landärzte, die ihren Beruf lieben.“
So sieht das auch Tim Förster. Deshalb halten er und seine Kollegen regelmäßig Ausschau nach Medizinstudenten, die aus der Region stammen. „Wir laden sie zum Praktikum ein, um ihnen zu zeigen, dass man auch in der Heimat Spaß haben kann“, sagt Förster. Aktuell beschäftige man drei Weiterbildungsassistenten und führe eine Liste mit drei, vier Sauerländer Studenten. Aktiv sein, Bewerber begeistern: Er kenne viele Kollegen, die diesen Aufwand scheuen, sagt Förster. „Die sitzen auf ihren Arztsitzen und warten, dass ein Nachfolger anklopft. Aber so funktioniert das nicht.“ Der Landarztmangel, so scheint es, ist eben auch ein Kommunikationsproblem.
Interview mit Prof. Dr. Ferdinand Gerlach: "Die Quote schreckt ab"